Terminología
Coronavirus y SARS-CoV-2: Los coronavirus son virus de ARN de cadena positiva y sencilla, no segmentados. Pertenecen a la familia Coronaviridae y llevan su nombre por las protuberancias en forma de corona en la envoltura del virus. El SARS-CoV-2 Es un nuevo Coronavirus identificado en casos de neumonía grave que se iniciaron en China el año 2019. Responsable de la pandemia mundial declarada por la Organización Mundial de la Salud (OMS) en marzo de 2020. El periodo medio desde el inicio de los síntomas hasta la recuperación es de 2 semanas cuando la enfermedad ha sido leve y de 3-6 semanas cuando ha sido grave o crítica. El período medio de incubación es de 5 días y en el 98% de los casos los síntomas aparecen entre el día 2 y el 141-4.
COVID-19: Es la enfermedad infecciosa causada por el virus SARS-CoV-2. COVID-19 es su acrónimo en inglés (coronavirus disease 2019), también conocida como enfermedad por coronavirus5,6.
Hospitalización Domiciliaria (HD): Se define como el traslado al domicilio del paciente, el personal, los servicios y la tecnología necesaria para su recuperación o tratamiento en igual cantidad y calidad que en el hospital, propiciando la participación del paciente y su familia en el proceso terapéutico3,7.
Precauciones Estándar: Conjunto de medidas que tienen por objetivo prevenir la transmisión de la mayoría de los agentes microbianos durante la atención en salud, en particular la transmisión por las manos del personal y/o uso de equipos clínicos. Se aplican a la atención de todos los pacientes, independiente de si se trata o no de pacientes infecciosos, si se conoce o no su estado de portador del agente y/o si están sintomáticos o asintomáticos8,9.
Equipo de protección personal (EPP): Conjunto de elementos de equipamiento, componentes de las precauciones estándar, destinados a proteger la piel y mucosas del operador en forma de barrera y evitar que se ponga en contacto con los agentes infecciosos5,9.
Pacientes sintomáticos: Pacientes que presentan principalmente síntomas tales como temperatura corporal sobre 37,8°C, tos seca o con esputo, mialgia, odinofagia, disnea y/o diarrea2,5.
Pacientes asintomáticos: Pacientes positivos a la prueba de PCR para COVID-19 y que no presentan síntomas descritos anteriormente. Este tipo de pacientes mantienen la misma carga viral que un paciente sintomático por lo que los cuidados de prevención de los profesionales deben ser los mismos2,6.
Kinesiología Respiratoria (KTR): Es la especialidad que poseen los kinesiólogos en el manejo de técnicas y procedimientos preventivos y/o terapéuticos en pacientes con patologías respiratorias, con el objetivo de restaurar la función pulmonar10.
En HD se incluye el uso de equipos de oxigenoterapia, aerosol terapia, bomba de aspiración de secreciones y manejo integral avanzado de la vía aérea (Traqueostomía). Además de equipamiento y personal capacitado para la utilización de ventilación mecánica no invasiva (VMNI), ventilación mecánica invasiva (VMI) y cánula nasal de alto flujo (CNAF)7.
Rehabilitación cardiorrespiratoria: Rehabilitación kinésica, que busca a través del ejercicio terapéutico correctamente indicado, optimizar el consumo de oxígeno (VO2) del paciente para finalmente mejorar la funcionalidad de este11.
Materiales
Los materiales aquí expuestos deben ser los mínimos para trabajar en un ambiente domiciliario seguro con este tipo de pacientes. De todos modos, pueden ser remplazados según disponibilidad de cada HD.
Bomba portátil de aspiración de secreciones.
Oxímetro de pulso.
Tensiómetro.
Termómetro.
Mascarilla de nebulización.
Insumos para manejo de vía aérea artificial, principalmente TQT.
Aerocámara.
Equipos de oxigenoterapia.
Nebulizador portátil.
Baja lengua.
Guantes de procedimiento.
Guantes estériles.
Mascarilla quirúrgica simple.
Mascarilla N95 o superior.
Pechera plástica impermeable, desechable de manga larga y/o traje de seguridad desechable.
Protección ocular (antiparras) y/o escudo facial.
Cofias o cubre cabellera desechable.
Material de limpieza de equipos (alcohol 70%).
Contenedor de residuos.
Actividades generales
Se asume que el paciente cumple con los criterios de ingreso a kinesiología descrito por su unidad según recursos y estabilidad clínica.
Recomendaciones generales
Se busca dar cumplimiento a estas recomendaciones, considerando que pueden variar según la evidencia científica disponible, las características del paciente y el lugar de vivienda.
Seguimiento telefónico
En pacientes confirmados con COVID-19 o con sospecha a la espera del resultado, con indicación médica de kinesiología respiratoria se privilegiará el seguimiento telefónico, pesquisando criterios de estabilidad clínica según ANEXO N°1, solo realizando visitas específicas frente a la alteración de estos criterios.
El paciente y/o tutor debe contar con un teléfono que garantice la comunicación con el personal kinésico a diario.
Reforzar en cada control telefónico respecto a signos y síntomas de alerta: fiebre mayor o igual a 37,8°C que no cede con paracetamol, dolor de garganta, dolores musculares, tos y dificultad para respirar1-3. Además, se debe registrar cualquier otro síntoma que manifieste el paciente.
En caso de que paciente no responda en reiteradas ocasiones, se coordinará su seguimiento, en conjunto con equipo de enfermería y/o área social.
Atención en domicilio
Las visitas deben estar programadas y organizadas con antelación según necesidades del paciente, evitando así visitar más de una vez por día y privilegiando el profesional que sea más competente según su estado clínico.
Revisar antecedentes en ficha clínica y realizar llamado telefónico mínimo una hora antes de la visita para solicitar y/o recordar que deben contar con jabón líquido y toalla de papel, además de ventilar la habitación, realizar aseo del baño y suspender la alimentación, esto último principalmente en paciente pediátricos; se recomienda también solicitar que sea la familia quien espere a los funcionarios con las puertas abiertas y así evitar el contacto con estructuras contaminadas.
Se deben retirar relojes, aros, collares, pulseras y anillos previo a la atención clínica.
El personal debe tener el cabello amarrado e idealmente afeitados.
No se debe portar teléfono celular ni otros objetos susceptibles de contaminación, como por ejemplo credencial colgante.
Se reducirá al mínimo el número de personas en la habitación del paciente, en lo posible solo el kinesiólogo/a y un asistente (TENS, Enfermero/a o familiar) en caso de ser necesario. Para este último caso ambos deberán llevar sus EPP correspondientes (Anexo N°2)
Las medidas de prevención, EPP y lavado clínico de manos en lo posible se deben realizar fuera del domicilio. Se debe descender del vehículo sólo con los insumos indispensables para la atención.
En el domicilio, el paciente deberá mantenerse en una habitación individual, aislada y no podrá salir a otras habitaciones. Las visitas recreativas (familiares y amigos, entre otros) están prohibidas y deberá llevar en todo momento la protección sugerida según recomendación MINSAL u hospital a cargo. El no cumplimiento de estas medidas puede significar la suspensión de visitas presenciales o en su defecto la derivación a hospitalización tradicional según su estabilidad clínica.
Los instrumentos de medición de signos vitales y evaluación deben ser de un solo uso. Ahora bien, si son compartido entre pacientes, debe ser desinfectado según recomendaciones de IAAS (ANEXO N°3). En caso de ser posible, solicitar a los familiares los equipos disponibles en el domicilio para el control de signos vitales.
En caso de sospecha de sobreinfección bacteriana, dar aviso oportuno al médico de turno (sugerir el inicio del tratamiento adecuado de manera precoz).
Si no hay respuesta satisfactoria durante los primeros cuatro días de tratamiento se debe solicitar nuevamente visita y evaluación médica para, en conjunto, decidir el reingreso del paciente a hospitalización tradicional, notificando a HD para la coordinación de la llegada del paciente. Se recomienda contar con un kinesiólogo/a coordinador quien deberá gestionar con coordinación de enfermería la llegada del paciente.
Actualmente, la evidencia ha demostrado que la transmisión de la infección se produce habitualmente por gotitas (producidas al toser, estornudar o hablar) y por contacto de las mucosas (oral, ocular y/o nasal) con material contaminado (5,9,12). Además, puede ocurrir transmisión por aerosol cuando las gotitas respiratorias se mezclan en el aire. Por lo que se recomienda la utilización de mascarilla con una eficacia mínima de filtración equivalente a N95 o superior, para la realización de técnicas kinésicas (TTKK) y procedimientos en donde haya riesgo de generación de aerosoles (ANEXO N°4 y N°5)5,12.
Consideraciones generales en pediatría
Los casos pediátricos alrededor del mundo son, hasta la fecha, escasos. En base a la información disponible, se ha observado que los niños y niñas son diagnosticados de COVID-19 con menor frecuencia y con sintomatología más leve13,14. Para lo cual se recomienda el seguimiento telefónico evaluando estabilidad clínica.
En caso de infección no complicada, sólo realizar educación y seguimiento telefónico.
El cuadro clínico varía desde un cuadro leve y de vías respiratorias altas con uno o más de los siguientes síntomas: disnea, tos o dolor de garganta y/o fiebre hasta un cuadro de neumonía grave con sepsis (ANEXO N°6) (13,15,16).
En caso de complicación o deterioro del cuadro clínico se debe derivar inmediatamente a la urgencia pediátrica previo acuerdo con el personal médico de turno.
Suspensión de visites
Se suspenderán las visitas en los siguientes casos.
El tutor responsable y/o paciente señala voluntariamente no querer contar con el servicio de HD, debiendo mantener el seguimiento telefónico para control sanitario. En este caso se solicitará firmar acta de rechazo de HD (propia de cada HD).
Derivación a servicio de urgencias y/o reingreso a hospitalización tradicional.
Inseguridad del lugar de residencia, para lo cual se recomienda en primera instancia reprogramar la visita.
En caso de incumplimiento de las indicaciones generales y/o kinésicas de parte del paciente y/o tutores responsables, se recomienda suspensión de visitas total, dando aviso a su coordinación, pero manteniendo el seguimiento telefónico.
Alta kinésica del paciente adulto o pediátrico
Según acuerdo con equipo médico, existirán 2 tipos de alta:
Alta con resultado negativo: Paciente con resultado negativo y clínicamente estable y que ingreso a HD por patología respiratoria. Al alta se recomienda continuar con cuarentena preventiva.
Alta con resultado positivo: Al cumplir con objetivos kinésicos de HD, no presentar sintomatología respiratoria y cumplir criterios de estabilidad clínica, se le indicará al paciente el alta y mantener cuarentena. La toma de una segunda muestra para confirmación de COVID-19 dependerá de los criterios médicos. En caso de persistir con síntomas post alta de HD, se sugiere acudir a servicio de atención de urgencia.
Para protocolizar y/o estandarizar el alta y toma de muestra de PCR, se recomienda adaptar a su HD el flujograma para paciente “Recuperado” del ANEXO N°717.
Procedimientos
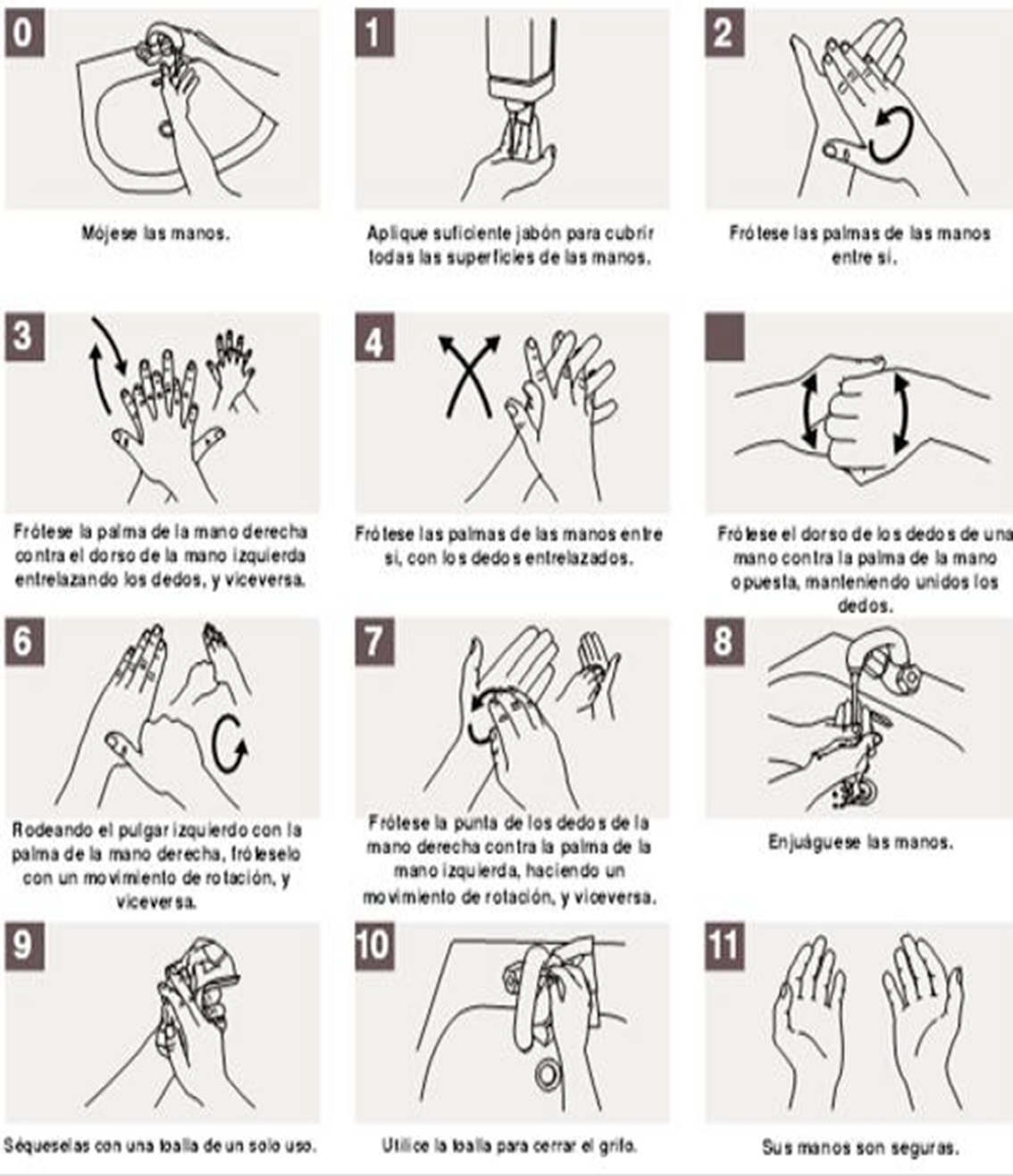
Lavado clínico de mano: Seguir indicaciones de ANEXO N°8. Como segunda opción, o en caso de que las condiciones de higiene en domicilio no sean las adecuadas, se puede utilizar alcohol gel al 70% frotando por 30 segundos o hasta que el alcohol gel se seque completamente9.
EPP: Su colocación y retiro se debe realizar según indicaciones del ANEXO N°2. En relación con el uso específico de mascarilla N95 o superior, se recomienda una vez instalada realizar una “prueba de ajuste” (ANEXO N°9) para verificar el correcto cierre hermético y que no exista filtración de aire, dar un uso máximo de 8 horas continuas18. No deberían reutilizarse, sin embargo, en caso de escasez de este elemento se recomienda que sea guardada en una bolsa idealmente de papel o un recipiente plástico con tapa, manipulándola solo por las bandas elásticas, y con un tiempo máximo de 24 horas de uso intermitente. Tener en consideración que el riesgo más significativo de la reutilización de las mascarillas N95, es la transmisión por contacto al tocar la superficie contaminada de la mascarilla. Identificar con nombre del kinesiólogo/a, el tiempo aproximado de uso y la fecha19,20.
Oxigenoterapia: La administración de oxígeno se considera un procedimiento generador de aerosoles de bajo riesgo y por lo tanto adecuado para pacientes COVID-19 positivos6.
Se recomienda usar una máscara facial, evitando la naricera, con un flujo de oxígeno de hasta 5 L/min, o una máscara Venturi de hasta el 60% de FiO2. Si se utiliza una naricera se sugiere la adición de una mascarilla quirúrgica que cubra nariz y boca del paciente, evitando una mayor dispersión de gotas, la cual debe cambiarse cada 6-8 horas.4,16
Todos los insumos que se requieran para la oxigenoterapia (naricera, mascarilla, humidificador, extensión de naricera, entre otros) deben ser eliminados en la basura según protocolos de su HD e IAAS de su hospital.
En pacientes con inestabilidad clínica según criterios del ANEXO N°1, debe iniciarse oxigenoterapia, ajustando el flujo hasta alcanzar una saturación de oxígeno capilar adecuada a la edad y estado del paciente6.
En caso de retirar un concentrador y/o cilindro tipo E de oxígeno de un domicilio, debe ser desinfectado según recomendaciones IAAS del ANEXO N°3 y llevado a la UHD privilegiando la posición vertical dentro de lo posible. Entregar al área encargada en su HD, especificando que se encuentra totalmente desinfectado.
Nebulización: Se recomienda privilegiar siempre el uso de IDM con aerocámara6,8. En caso de que se decida realizar una nebulización, se debe mantener distanciamiento con el paciente y seguir las siguientes recomendaciones:
Utilizar una habitación individual, con ventilación natural o si fuera posible y seguro para el paciente realizarla fuera del domicilio (patio). La puerta de la habitación deberá permanecer siempre cerrada.
Luego de terminar nebulización, y si fue realizada en una habitación, se debe ventilar sin el ingreso de personas por al menos 2 horas y luego solicitar limpieza de las superficies por parte de familiares.
En caso de realizarla en pacientes conectados a VMNI, se considerará como primera opción los nebulizadores de malla vibrante con adaptación al codo de la interfase, en segunda opción el nebulizador de malla con una pieza en T al circuito del VMNI y como última opción el nebulizador tipo jet, ya que la dispersión de aerosoles es mayor20.
Succión de secreciones: Seguir protocolo establecido por su HD, a lo cual se debe agregar:
Utilización de EPP por el kinesiólogo y el asistente: Mascarilla N95 o superior, pechera manga larga desechable o traje de seguridad, guantes de procedimiento (estériles de ser necesario), cubre calzado, gorro desechable, escudo facial y antiparras5,9.
Desechar todos los insumos utilizados (sonda de aspiración y silicona de succión) según protocolo de su HD.
En caso de disponibilidad, designar y entregar una bomba de uso exclusivo para el paciente.
La bomba de aspiración portátil debe limpiarse y desinfectarse según recomendaciones del ANEXON°3 y guardada en su contenedor habitual.
Ventilación mecánica no invasiva (VMNI): Inicialmente no está recomendado el uso de este tipo de soporte ventilatorio en pacientes que presenten una insuficiencia respiratoria aguda severa en domicilio. Frente a este requerimiento, se debe hacer la derivación al servicio de urgencias correspondiente. Sin embargo, en caso de que el paciente sea derivado a HD con VMNI se recomienda seguir las siguientes indicaciones:
Gestionar visitas médicas y de enfermería para eventual toma de gases arteriales (GSA).
Utilizar los mismos parámetros con los cuales fue derivado desde el interior del hospital, ajustándolos a la baja.
En caso de deterioro clínico se recomienda el siguiente manejo inicial (4,21,22):
Titular la FiO2 para conseguir una SpO2 entorno al 92%.
Utilizar EPAP según evolución clínica y respuesta del paciente, además de presiones de soporte bajas (con el objetivo de obtener un volumen corriente <9 ml/kg de peso ideal). Evaluar respuesta en máximo una hora, si no es satisfactoria se debe derivar de inmediato al servicio de atención de urgencia.
Recomendaciones específicas durante el uso de VMNI
Si el paciente es derivado desde hospitalización tradicional y/o conectado en domicilio a VMNI, se recomienda seguir las siguientes precauciones23:
Utilizar preferiblemente configuraciones de doble rama, debido a que favorecen que el sistema (circuito respiratorio tanto inspiratorio como espiratorio) sea hermético. Se deberán colocar filtros antimicrobianos de alta eficiencia en la rama espiratoria para evitar la contaminación desde el paciente al ventilador.
En caso de no disponer de sistemas de doble rama deberemos colocar en el orificio espiratorio un filtro antimicrobiano de alta eficiencia.
En caso de no poder acoplar un filtro antimicrobiano de alta eficiencia en el orificio espiratorio, se deberá colocar este mismo entre la interfase paciente/ventilador (sin orificios espiratorios) y el circuito.
Interfases: Se recomiendan sin orificio espiratorio y no utilizar puertos accesorios si los hubiera, además evitar el puerto anti-asfixias con la salvedad de tener una mayor vigilancia del paciente ante posibles fallas del equipo. En orden de preferencia se debe utilizar interfaces tipo helmet, mascara facial total y oro nasa21,23.
Se debe monitorizar y/o realizar seguimiento al paciente de forma permanente.
Cánula nasal de alto flujo (CNAF): No se recomienda su utilización en domicilio, sin embargo, en caso de derivación desde hospitalización tradicional, se sugiere preferir por sobre VMNI (12,21,23).
En caso de utilizar, se recomienda un flujo de al menos 50 L/min y FiO2 hasta 60%. La cánula nasal debe estar bien posicionada dentro de las fosas nasales y se debe agregar una mascarilla quirúrgica sobre las cánulas nasales que cubren boca y nariz del paciente. La mascarilla quirúrgica debe cambiarse al menos cada 6 a 8 horas4,16.
Se debe monitorizar y/o realizar seguimiento al paciente de forma permanente.
Manejo de Traqueostomía (TQT): La presencia de una traqueostomía y los procedimientos relacionados con su manejo son potencialmente, generadores de aerosoles12. Se recomienda seguir protocolo establecido por su HD y además considerar:
Utilizar todas las medidas de protección para la transmisión del virus por vía aérea.
Las pruebas de fuga y limpieza/cambios de la cánula interna (endo-cánula) y/o cánula completa deben evitarse, debido a que pueden generar aerosoles, solo realizarlos en caso de ser una urgencia y no de manera rutinaria12.
Se recomienda la aspiración con sistemas cerrados de succión.
El uso de entrenamiento de la musculatura respiratoria y/o válvulas de fonación no deben de realizarse hasta que el paciente haya superado la fase aguda de la infección y el riesgo de transmisión se haya reducido6,12.
Utilizar filtros HME (humidificadores pasivos) por 24 horas. En el caso de utilizar oxigenoterapia se conectará a este mismo.
Previo a la toma de muestra se solicitará aseo bucal del paciente.
Asegurarse que el paciente tiene secreciones y que las puede expectorar de manera independiente. En este caso, el kinesiólogo/a no intervendrá en la tomar de la muestra de esputo6.
Si la intervención del Kinesiólogo/a es necesaria para facilitar la extracción de la muestra del esputo, el kinesiólogo/a tendrá que llevar el EPP indicados cuando existe riesgo de transmisión por vía aérea. El manejo de la muestra del esputo debe seguir las políticas de aplicación de su hospital.
No se recomienda el uso de nebulización con solución hipertónica para la inducción de esputo por su alto riego de dispersión de aerosol.
Para la toma de muestra específica para COVID-19 se debe seguir protocolo establecido por su HD.
Para la toma de muestra de baciloscopia (BK) y cultivo de secreciones se recomienda seguir protocolo para toma de muestra de paciente con sospechoso o confirmado para COVID-19de su HD, combinándolo con el de aspiración de secreciones, de ser necesario.
TTKK (Técnicas Kinésicas): No hay evidencia suficiente que respalde aplicarlas de forma general y/o preventiva en pacientes con COVID-19. De todos modos, se recomienda realizar los procedimientos con criterio clínico específico para cada caso, sopesando el riesgo frente al beneficio de las intervenciones, teniendo siempre en consideración que muchas de las técnicas utilizadas en la kinesiterapia respiratoria, pueden generar aerosoles, con potencial riesgo de transmisión del virus por vía área debiendo tener las precauciones ya expuestas6.En el caso de pacientes con antecedentes oncológicos, se contraindican las técnicas kinésicas que impliquen compresión de la parrilla costal o que involucren golpes en el tórax.
Tos: El pacientes y kinesiólogo/a deben aplicar las medidas necesarias para evitar la dispersión de aerosoles durante la tos, tratando de evitar estas técnicas si el paciente puede toser de manera independiente (4,6,8).
Medidas de higiene respiratoria: Usar mascarilla en caso de disponer, cubrir la boca con antebrazo, girar la cabeza, utilizar pañuelo desechable6.
Privilegiar las técnicas de tos que puedan ser mediante asistencia verbal, tratando de mantener una distancia mayor o igual dos metros del paciente dentro de lo posible6.
Dependiendo de las condiciones del paciente y con el fin de evitar el contacto cercano, se recomienda este orden de prioridad en la aplicación de técnicas de tos: tos dirigida, tos asistida y tos provocada.
Ejercicio con debito inspiratorio controlado (EDIC), no existe evidencia de generación de aerosol.
Se debe evitar la hiperinsuflación manual y técnicas asociadas. Sin embargo, se recomienda el uso de filtros si se decide su realización21.
Cambios de posición con un enfoque de ventilación en distintas zonas pulmonares, no tiene evidencia de generación de aerosol.
Husmeos, respiración diafragmática y seseos, no existe evidencia de riesgo de aerosol.
Técnicas de permeabilización: La mayoría de estas técnicas están asociadas a generación de tos y/o a su estimulación, por lo que se recomienda precaución ante la posibilidad de generación de aerosol. Sólo aplicarlas en caso de evidencia de retención de secreciones con dificultad para expectorar y/o Ineficacia de la tos8.
Técnicas de espiración forzada (TEF).
Aceleración del flujo espiratorio (AFE).
Espiración lenta con glotis abierta infra lateral (ETGOL).
Ciclos activos respiratorios (CAR).
Espiración lenta prolongada (ELPR).
Drenaje autógeno (DA).
Desobstrucción rinofaríngea retrograda (DRR).
Presión/Descompresión.
Cuando se requieran dispositivos para realizar el tratamiento, siempre que sea posible, utilizar dispositivos de un solo uso y desechables. Los dispositivos reutilizables deben evitarse siempre que sea posible.
Los dispositivos que generan presión positiva al fin de la espiración con o sin oscilación podrían generar aerosol.
No existe evidencia sobre el uso de incentivadores inspiratorios en este tipo de pacientes.
Evitar el uso de (insuflación/exsuflación mecánica) tipo coughassist, sin embargo, si clínicamente es beneficioso se debe asegurar que los dispositivos pueden ser desinfectados después de su uso y/o proteger los dispositivos con filtros antibacterianos.
Cambiar circuitos en caso de tener insumos disponibles.
Rehabilitación cardio respiratoria24: Se recomienda en todos los pacientes dados de alta por COVID-19 desde la hospitalización tradicional. Realizar rehabilitación motora y respiratoria, sobre todo en aquellos pacientes con antecedentes de hospitalización prolongada en unidades de paciente crítico.
Pacientes ingresados a HD posterior a un cuadro leve: La rehabilitación se basa principalmente en la recuperación sus cualidades físicas y psicológicas. Se recomienda indicar el ejercicio aeróbico para recuperar gradualmente su capacidad de realizar actividades de la vida diaria y participación.
Pacientes ingresados a HD luego de un cuadro grave/crítico: De acuerdo con la evidencia actual, los pacientes con COVID-19 pueden tener una condición física deficiente que se traduce en disnea después de una actividad y atrofia muscular (incluidos los músculos respiratorios y del tronco), como también de otros problemas funcionales y trastornos psicológicos como el síndrome de estrés postraumático. Por lo que deben recibir tratamiento de rehabilitación respiratoria y musculoesquelética.
En conjunto con el equipo médico de HD se debe decidir el riesgo/beneficio del inicio de la rehabilitación respiratoria en los pacientes con hipertensión pulmonar, miocarditis, insuficiencia cardíaca congestiva, trombosis venosa profunda, fracturas inestables y otras enfermedades. Se recomiendan los siguientes criterios de exclusión y detención del ejercicio:
Frecuencia cardíaca de reposo >100 latidos/min.
Presión arterial menor a 90/60 mmHg o mayor a 140/90 mmHg.
Saturación de oxígeno ≤95%. Evaluar en cada caso según la saturación de oxígeno basal del paciente.
Anexos
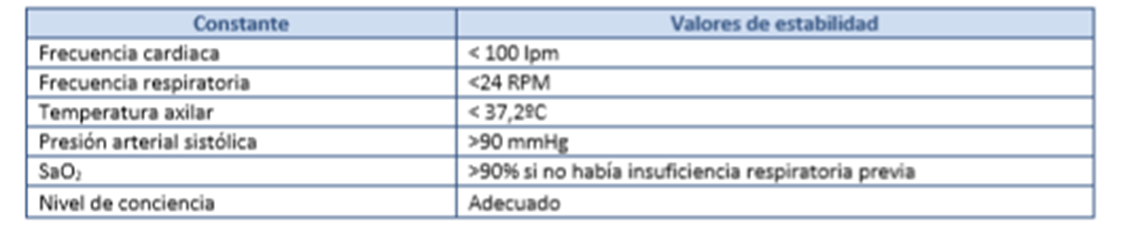
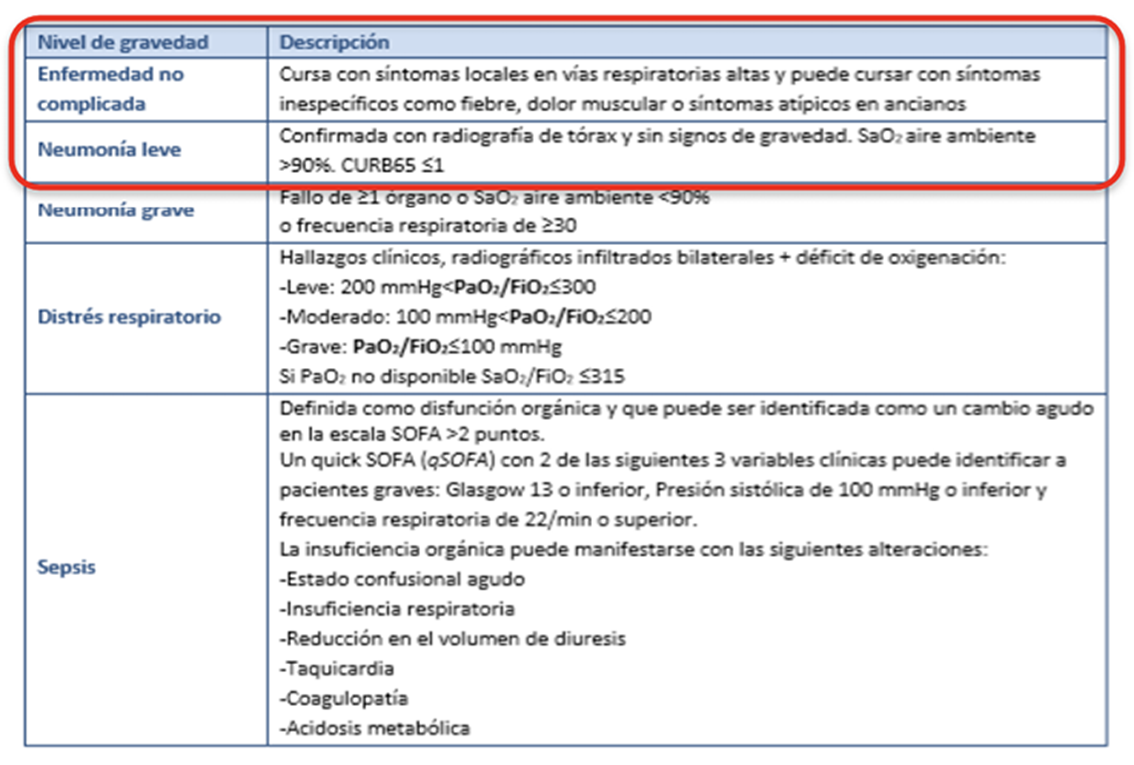
Anexo n.º 1: Criterios de estabilidad y niveles de gravedad de las infecciones respiratorias12
Criterios de estabilidad clínica
Niveles de gravedad de las infecciones respiratorias y sus definiciones (El recuadro rojo señala es el nivel de gravedad que se puede atender en domicilio, el resto debe ser derivado al servicio de urgencia con prontitud).
Anexo n.º 2: Colocación y Retiro de EPP18
Secuencias de colocación de EPP durante atención de casos sospechosos o confirmados
Paso 1 Retirar joyas relojes y otros elementos personales, incluidos los teléfonos celulares Paso 2 Realizar lavado clínico de manos Paso 3 Colocar la bata/delantal impermeable Cubrir ambos brazos por completo e introduzca el dedo pulgar en la cinta ubicada en el extremo distal de las mangas (gancho), si es que el modelo lo tiene, de modo de fijar la manga a la mano. Anudar los lazos firmemente en la región posterior a la altura de la cintura, nunca en la región anterior. Paso 4 Colocar el respirador o mascarilla tipo N95, FFP2 o equivalente. Paso 5 Realizar prueba de control de sellado con la mascarilla o respirador tipo N95, FFP2 o equivalente. Paso 6 Colocar la protección ocular: antiparras o escudo facial Colocar las antiparras sobre los ojos asegurando que no deje espacios abiertos en los bordes entre la piel de la cara y las antiparras mismas. Pasar la fijación de (cinta, elástico u otra) hacia la región occipital. Hay que asegurar que se produzca un ajuste cómodo. Si las antiparras se fijan a los lentes ópticos y éstos se salen al momento de sacarse las antiparras, debe preferirse el uso de escudos faciales. Colocar el escudo facial frente a la cara asegurando que no queden espacios abiertos entre la fijación a nivel de la frente. Utilizar el mecanismo de fijación de modo que quede firme y no se desplace, pero sin apretar demasiado para que se produzca un ajuste cómodo. Paso 7 Colocar los guantes Guante de procedimiento y/o estéril según corresponda, hasta los antebrazos para obtener el ajuste y que no se desplacen o se salgan. Paso 8 Colocar la pechera impermeable y desechable, anudada a la cintura (sólo si se prevé exposición a gran volumen de fluidos).
Secuencias de retiro de EPP
Paso 1 Retiro de pechera y guantes. Sin retirar los guantes, con ambas manos, desde la cintura y con movimientos firmes tracciones hacia adelante para desprender los lazos. Repita instrucción anterior para desprender amarras de cuello. Tomar el delantal alejado del cuerpo a la máxima distancia que le permita sus brazos, por su cara externa enrollándolo de manera circular, siempre mantener enfrentando a la cara interna (que estaba en contacto con el cuerpo). Al llegar a las manos, retire guantes: desprenda desde la muñeca, para el retiro del primer guante. El segundo guante se retira introduciendo un dedo por dentro del guante, contactando solo superficie interior del mismo. Desechar en el contenedor de residuos Paso 2 Primer lavado de manos Fricción con alcohol gel al menos 20 segundos o lavado clínico de manos, al menos 40 segundos de duración. Paso 3 Retiro Escudo facial o/ y Antiparras Con una mano, tomar la fijación del escudo o antiparras en la región posterior de la cabeza y traccionar, desplazar la fijación por sobre la cabeza, con tensión suficiente para evitar tocar la cara y la mascarilla hasta sacarla. Durante el retiro de las antiparras mantenga sus ojos cerrados. Dejar EPP en la caja destinada a limpieza de insumos Paso 4 Retiro de mascarilla quirúrgica o N95 Corte las amarras de la mascarilla quirúrgica desde la zona posterior y retire siempre hacia delante, sin soltar amarras elimine en contenedor de desecho. Si es mascarilla con elástico, retire de atrás de pabellón auricular y siempre hacia delante, sin soltar amarras, elimine en contenedor de desecho Paso 5 Segundo lavado de manos Fricción con alcohol gel al menos 20 segundos o lavado clínico de manos, al menos 40 segundos de duración.
Anexo n.º 3: Recomendación IAAS para limpieza de equipos
Todos los puntos deben ser realizados con paños desechables, en el domicilio del paciente y/o en su unidad de HD en el lugar destinado a esto.
13.Lavar con un paño con solución jabonosa (jabón, integrasa etc..), con el objetivo de retirar toda la materia orgánica. Teniendo especial cuidado con los equipos electrónicos.
14.Con un paño humedecido en agua, retirar toda la solución jabonosa (no aplicar agua directamente) en orden y teniendo precaución de seguir solo una dirección.
15.Aplicar cloro con un atomizador al 10% en una proporción de 950 ml de agua y 50 ml de cloro o ½ litro de agua con 4 g de cloro.
16.Los siguientes equipos deben seguir la secuencia anterior:
Concentrador y/o cilindro de transporte de oxígeno.
Bomba de aspiración de secreciones incluyendo su receptáculo.
Protector facial.
Ventiladores Mecánicos (sin incluir interface ni corrugado).
CNAF, sin incluir insumos desechables.
Nebulizador portátil.
Los elementos de evaluación como fonendoscopio, saturómetro, tensiómetro y termómetro deben ser limpiados con alcohol al 70% y luego desinfectados con la misma solución teniendo precaución de seguir una sola dirección.
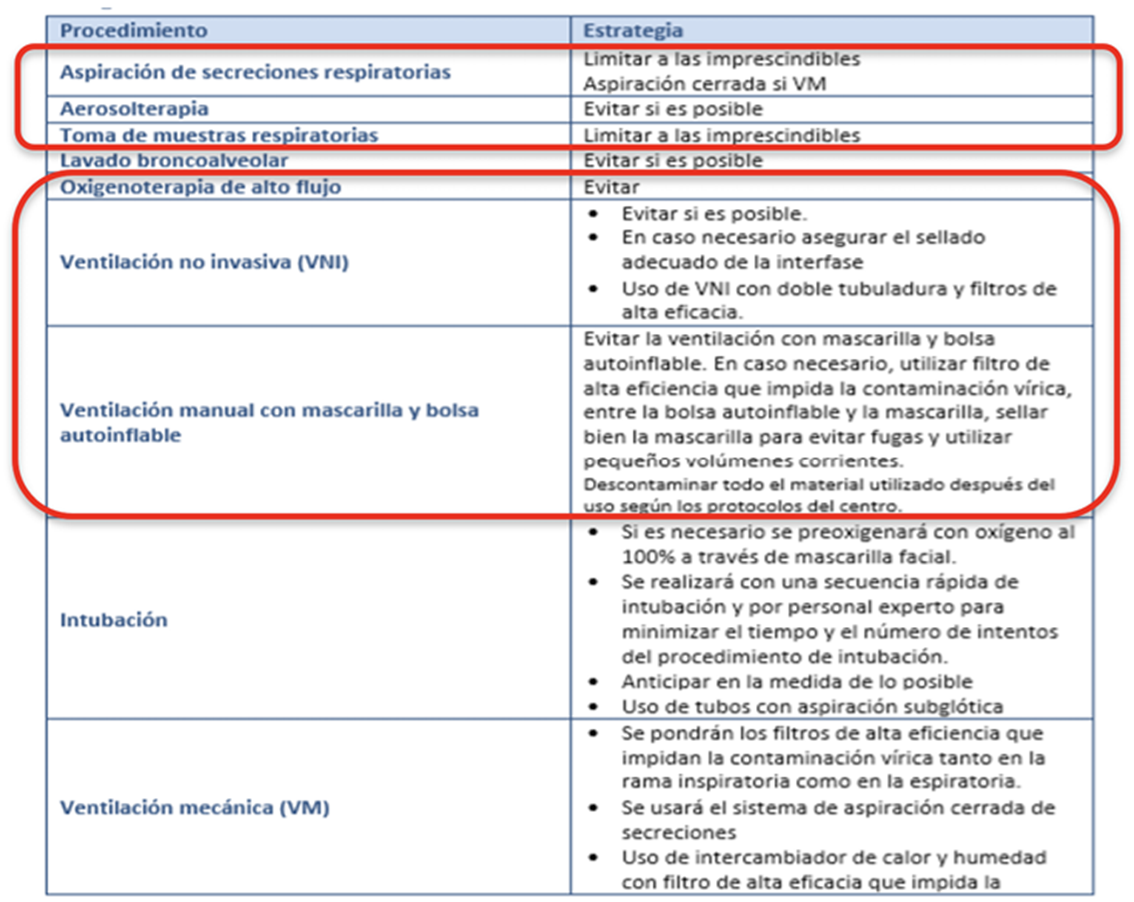
Anexo n.º 4: Procedimientos con alto y bajo riesgo de aerosol12
En los recuadros en rojo se destacan los procedimientos más frecuentemente realizados en hospitalización domiciliaria.
Anexo n.º 5: Procedimientos susceptibles a generar aerosoles y estrategias sugeridas para disminuir el riesgo12
En los recuadros en rojo se destacan los procedimientos más frecuentemente realizados en hospitalización domiciliaria.
Anexo n.º 6: Síndromes clínicos asociados a infección respiratoria viral aguda en paciente pediátricos12
El recuadro rojo señala el nivel de gravedad que se puede atender en domicilio, el resto debe ser derivado al servicio de urgencia con prontitud.
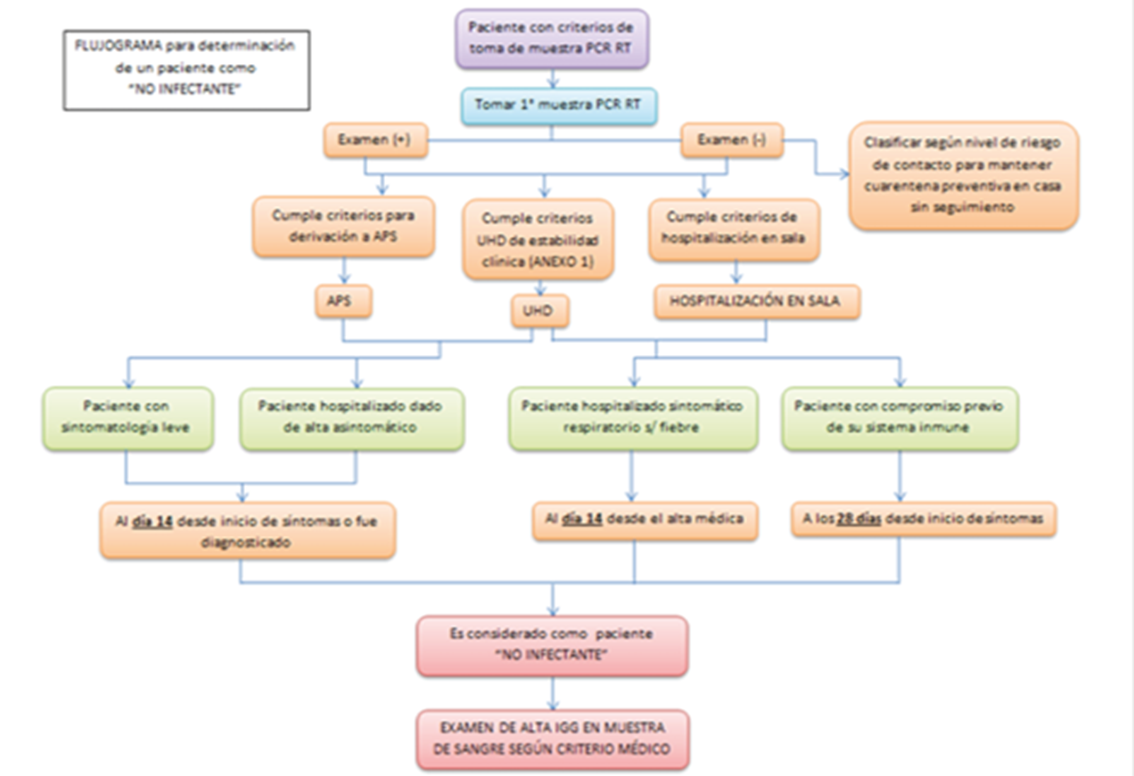
Anexo n.º 7: Flujograma de toma de muestra PCR-RT para consideración de paciente como “Recuperado”17
AP: Atención Primaria de salud
UHD: Unidad de Hospitalización Domiciliaria