Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Archivos de la Sociedad Española de Oftalmología
versión impresa ISSN 0365-6691
Arch Soc Esp Oftalmol vol.80 no.7 jul. 2005
ARTÍCULO ORIGINAL
TRATAMIENTO DE LA INSUFICIENCIA LIMBAL GRAVE MEDIANTE
CIRUGÍA COMBINADA DE TRASPLANTE DE LIMBO
Y TRASPLANTE DE MEMBRANA AMNIÓTICA
SEVERE LIMBAL DEFICIENCY TREATED BY COMBINED LIMBAL ALLOGRAFT
AND AMNIOTIC MEMBRANE TRANSPLANTATION
LÓPEZ-GARCÍA JS1, RIVAS L2, GARCÍA-LOZANO I3
| RESUMEN Objetivos: Estudiar mediante citología de impresión y biopsia limbal la evolución de la superficie ocular en pacientes con deficiencia limbal total tratados con alo-trasplante de limbo (TL) más trasplante de membrana amniótica (TMA). Palabras claves: Aniridia, biopsia, deficiencia limbal, penfigoide cicatricial ocular, quemaduras químicas graves, síndrome de Stevens-Johnson, trasplante limbal, trasplante de membrana amniótica. | ABSTRACT Purpose: To study the ocular surface evolution in patients with severe limbal deficiency treated with limbal allograft transplantation (LT) combined with amniotic membrane transplantation (AMT). Key words: Aniridia, biopsy, limbal deficiency, limbal transplantation, ocular cicatricial pemphigoid, severe chemical burns, Stevens-Johnson syndrome, amniotic membrane transplantation. |
Recibido: 10/2/05. Aceptado: 18/7/05.
Hospital Cruz Roja y Hospital Ramón y Cajal. Madrid.
1 Doctor en Medicina.
2 Doctor en Biología.
3 Licenciada en Medicina.
Correspondencia:
J.S. López García
Servicio de Oftalmología
Hospital Central de Cruz Roja
Avenida Reina Victoria, 26
28003 Madrid
España
E-mail: docsantilopez@hotmail.com
INTRODUCCIÓN
El limbo tiene una gran importancia en la regeneración epitelial de la córnea pues a este nivel se encuentran las células madre progenitoras del epitelio corneal. Clásicamente, estas células madre se han localizado en las empalizadas de Vogt (1). Cuando una célula madre se divide, una de ellas mantiene su condición de célula madre y la otra, después de varias mitosis, inicia la diferenciación celular (2). Esta forma de división permite la renovación celular y la autoperpetuación de la célula madre (3). Al contrario de lo que ocurre con las células madre hematopoyéticas en las que existen marcadores específicos para su identificación, las células madre del limbo esclerocorneal sólo son demostrables por evidencias indirectas (4,5).
La insuficiencia límbica es una entidad clínica producida como consecuencia de la destrucción de las células madre limbares. La destrucción del limbo se produce generalmente por agresiones externas y con menor frecuencia se asocia a enfermedades congénitas como la aniridia o presenta un carácter idiopático (6-8).
Clínicamente se caracteriza por una vascularización del epitelio corneal, inflamación crónica, defectos epiteliales persistentes y recurrentes, fotofobia y pérdida de visión. La insuficiencia límbica puede ser total o parcial dependiendo del número de células madre afectadas. En el primer caso, las células madre existentes son insuficientes para restablecer una correcta epitelización corneal.
Mediante fluorofotometría podemos detectar la deficiencia limbal incluso en estadios subclínicos (9). La citología de impresión también nos ayuda al diagnóstico en fases subclínicas y nos permite graduar la severidad de la insuficiencia limbal dependiendo del grado de metaplasia de las células del epitelio corneal o de la conjuntivalización de éste.
En la actualidad el trasplante de limbo sigue siendo la técnica quirúrgica más extendida para el tratamiento de pacientes con deficiencia limbal total (10), si bien las nuevas técnicas de trasplante de células madre limbales cultivadas sobre membrana amniótica (MA) se están desarrollando con gran rapidez (11,12). El trasplante de membrana amniótica (TMA) también ha sido utilizado para el tratamiento de la insuficiencia limbal, sobre todo en casos de defectos limbales parciales (13).
La finalidad del presenta trabajo es estudiar el patrón morfológico de recuperación de la superficie ocular en ojos de pacientes con síndrome de Stevens-Johnson (SSJ), penfigoide ocular cicatricial (PCO), aniridia y quemaduras químicas oculares después de realizar un alo-trasplante de limbo (TL) asociado a TMA (TL + TMA).
PACIENTES, MATERIAL Y MÉTODOS
En la selección de pacientes, técnicas aplicadas y manejo de las muestras se cumplieron las normas internacionales y nacionales para estudios clínicos. A todos los pacientes que, de forma voluntaria, quisieron intervenir en este estudio se les solicitó por escrito la aceptación de su participación.
Hemos realizado un estudio retrospectivo en 14 ojos con insuficiencia limbal grave (2 ojos con SSJ, 2 ojos con POC, 3 ojos con aniridia y 7 ojos con quemaduras oculares) a los que se les realizó un TL + TMA. Otros tres ojos fueron excluidos del estudio por rechazo del trasplante limbal.
El seguimiento post-quirúrgico fue de 24 meses. La edad media en el momento de la operación fue de 47 años (comprendidos entre los 21 y 67 años). Todos los pacientes presentaron clínica de insuficiencia limbal grave caracterizada por fotofobia, disminución de visión, inflamación crónica de la superficie ocular, lagrimeo, defectos epiteliales persistentes, úlceras recurrentes, opacificación corneal y neovascularización corneal grave.
La técnica quirúrgica utilizada para la realización del TL fue la propuesta en 1989 por Kenyon y Tseng (14) con algunas modificaciones. Se separó del ojo donante un sector semicircular de 4 horas de amplitud que incluía 2 mm de córnea periférica y unos 5 mm de la conjuntiva adyacente de unas 100 micras de profundidad (fig. 1). En el ojo receptor se preparó el lecho adecuado con las mismas dimensiones y profundidad que en el ojo donante. El tejido trasplantado se suturó con nylon 10/0 a la superficie corneal y con vicryl 9/0 a la conjuntiva. Los donantes fueron padres o hermanos con la mayor compatibilidad HLA posible. Todos los pacientes fueron sometidos a tratamiento inmunosupresor. El TMA se realizó previa descongelación y lavado en tampón PBS de las piezas de MA. Éstas fueron separadas del papel de nitrocelulosa y colocadas sobre la superficie ocular con el epitelio hacia arriba y el mesénquima en contacto con el ojo cubriendo córnea, limbo y conjuntiva proximal. Se tensó la MA, eliminando el exceso de ésta, y se suturó con nylon 10/0 (fig. 2).

Fig. 1. Preparación de la pieza de tejido limbal en el ojo
donante. Se talla un sector semicircular de unas 4 horas
de amplitud que incluye 2 mm de córnea y unos 5 mm de
conjuntiva.
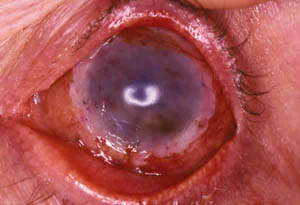
Fig. 2. TMA sobre TL. Una vez finalizado el TL, se
recubre toda la superficie corneal y conjuntival,
incluyendo el tejido trasplantado, con MA que
se sutura con nylon 10/0 a la conjuntiva.
Todos los procedimientos quirúrgicos se realizaron bajo anestesia retrobulbar o peribulbar. Una vez finalizada la intervención quirúrgica se colocó una lente terapéutica, manteniéndola durante tres o cuatro semanas. El tratamiento post-quirúrgico consistió en un tratamiento tópico con ofloxacino 0,3% y con dexametasona 0,1% cuatro veces diarias, así como terapia inmunosupresora a base de corticosteroides (1 mg/día), ciclosporina A (150 mg/día) y ciclofosfamida (100 mg/dia). El tratamiento inmunosupresor con corticosteroides y ciclofosfamida fue interrumpido entre uno y dos meses después de la cirugía, pero se continuó administrando durante meses una dosis muy baja de ciclosporina A (25-50 mg/día).
El seguimiento clínico se hizo al día siguiente del transplante, a la semana, al mes, a los 3, a los 6, a los 12, a los 18 y a los 24. La evaluación de la superficie corneal después de la cirugía se realizó mediante citología de impresión del epitelio corneal y mediante biopsia limbal. La citología se realizó previa a la cirugía y a los 3, 6, 9, 12 y 24 meses después de ésta. La biopsia se realizó en el momento de la cirugía, aprovechando el tejido extirpado del ojo receptor, y a los 3 y 9 meses de ésta. Las muestras se procesaron tanto para estudio mediante microscopía óptica y electrónica.
Para la citología de impresión, las muestras obtenidas de los cuatro cuadrantes corneales fueron recogidas sobre tiras de papel millipore HAWP304 de 5x5 mm de tamaño, fijadas en etanol al 96% y teñidas con PAS-hematoxilina de acuerdo con el protocolo de Locquin y Langeron modificado por Rivas et al (15), observándose posteriormente al microscopio óptico. Para valorar el grado de afectación, las células corneales fueron graduadas en una escala que iba de 0 a 5 grados, según la clasificación de la metaplasia escamosa propuesta por Murube y Rivas (16).
La biopsia se realizó previa anestesia tópica de la superficie ocular con anestésico doble (Colircusí anestésico doble®, Alcon Cusí, S.A. Barcelona) instilada en el fondo de saco conjuntival. El tamaño de la muestra limbal fue aproximadamente de 2 mm2. El seccionamiento de las muestras se realizó en un ultramicrotomo modelo Reichert-Jung, Ultracut E. Los cortes histológicos para el estudio en microscopio óptico se obtuvieron de un grosor aproximado de 2 micras y se tiñeron con azul de Richardson. Para el estudio mediante microscopio electrónico, los cortes se obtuvieron de un grosor de 70 nanómetros y se tiñeron con citrato de plomo.
RESULTADOS
Previo al tratamiento quirúrgico, la citología corneal estuvo caracterizada por la presencia de conjuntivalización. Las células epiteliales presentaron una metaplasia escamosa grado 4 ó 5. Su tamaño celular fue superior a las 1.600 µm2, siendo la separación entre ellas muy importante. Los núcleos celulares fueron pequeños (< 85 µm2) y con abundantes alteraciones nucleares, siendo común la presencia de células anucleadas o con núcleos picnóticos. La relación núcleo-citoplasma estuvo muy alterada siendo muy común la tinción basófila o metacromática del citoplasma. Las células caliciformes observadas presentaron alteraciones tanto en morfología como en su contenido mucínico. Fue también común la presencia de células inflamatorias (fig. 3). La biopsia limbal realizada inmediatamente antes del TL + TMA, mostró unas células epiteliales con un citoplasma grande y un núcleo alargado. Se observaron células caliciformes generalmente muy alteradas. En todos los pacientes la capa de mucina fue muy delgada y discontinua, y muchas veces ausentes. El estroma fue denso, con un considerable número de células inflamatorias. En el SSJ y en el PCO fueron abundantes los mastocitos, linfocitos y las células plasmáticas. En la aniridia hubo una baja cantidad de células, sin que predominase ninguna. En las quemaduras químicas abundaron los macrófagos y linfocitos. Los vasos sanguíneos tuvieron generalmente una luz muy estrecha, incluso ocluida, pudiéndose observar numerosas neovascularizaciones (fig. 4).

Fig. 3. Citología de impresión en la córnea de un
paciente con insuficiencia limbal grave. Se puede
observar la presencia de una célula caliciforme entre
las células no secretoras del epitelio. Tinción
PAS-hematoxilina. Aumento original x100.

Fig. 4. Biopsia del limbo en un paciente con deficiencia
limbal total al tratamiento quirúrgico. El epitelio tiene
un alto grado de queratinización, con núcleos vacíos.
Únicamente algunas células epiteliales basales tienen
una morfología casi normal. Existe una célula calicifor-
me muy alterada y vacía. El estroma es muy denso. Tin-
ción azul de Richardson. Aumento original x40.
Desde un punto de vista clínico, la epitelización de la córnea se completó a los 3 meses de la cirugía; un paciente presentó defectos epiteliales persistentes hasta casi 12 meses después. La neovascularización corneal mejoró significativamente antes de los 6 meses y la transparencia corneal mejoró considerablemente a partir del tercer mes. La agudeza visual mejoró una media de 0,4 durante el estudio. En dos ojos con quemaduras fue preciso realizar una queratoplastia posteriormente.
La citología de impresión realizada a los tres meses, evidenció una considerable mejoría con respecto a la situación inicial. No encontramos células caliciformes en ningún paciente con aniridia ni SSJ. En dos pacientes con quemaduras oculares y en otro paciente con POC persistió la conjuntivalización del epitelio corneal. Las células epiteliales se caracterizaron por estar más unidas. Su tamaño celular disminuyó significativamente presentando una media de unas 1.000 µm2. La tinción del citoplasma fue metacromática y en algunos casos eosinófila, disminuyendo la relación núcleo-citoplasma. Los núcleos de las células epiteliales fueron esféricos, siendo menor el número de alteraciones nucleares. La biopsia limbal realizada a los 3 meses evidenció que, salvo en tres casos, las células caliciformes desaparecieron totalmente del epitelio limbal. Las células epiteliales estuvieron más unidas y sus núcleos fueron esféricos. La capa de mucina mejoró ligeramente. El estroma fue ligeramente más laxo, especialmente en los pacientes con aniridia. El número de células inflamatorias disminuyó considerablemente. En cuanto al calibre de los vasos linfáticos y sanguíneos, se produjo una mejoría significativa con respecto a la situación previa a la cirugía.
En la citología de los 6 meses, encontramos una mejoría significativa con respecto a los valores iniciales y a los encontrados en la citología del tercer mes.
En la citología de los nueve meses, encontramos unas células epiteliales con un tamaño de unas 550 µm2 relativamente unidas entre sí. La tinción del citoplasma fue eosinófila y la relación núcleo-citoplasma menor de 1:6. Apenas encontramos alteraciones nucleares y el tamaño nuclear fue similar al normal (fig. 5). Salvo en un caso con quemadura ocular grave no encontramos conjuntivalización del epitelio corneal. La biopsia realizada a los nueve meses mostró que tanto el epitelio como el estroma limbal estuvieron próximos a la normalidad. Las células epiteliales mostraron un tamaño y una distribución muy similar a la normal en todas sus capas. La capa mucínica presentó un aspecto casi normal. El estroma fue bastante laxo, la cantidad y organización de las fibras de colágeno fue muy similar a la normalidad (fig. 6). La presencia de células inflamatorias fue muy escasa. Los vasos linfáticos y sanguíneos fueron casi normales.

Fig. 5. Citología de impresión en la córnea de un
paciente con una quemadura ocular grave 9 meses
después del TM + TMA. Las células epiteliales tienen
un tamaño normal. Se observa una pequeña cicatriz,
resultado de la recuperación corneal. Tinción
PAS-hematoxilina. Aumento original x100.

Fig. 6. Microscopía electrónica realizada a un paciente con quemadura
ocular nueve meses después de la realización de TL + TMA. Se aprecia
una organización de las fibras de colágeno próximas
a la normalidad. Tinción con citrato de plomo.
En la citología de los 12 y 24 meses, encontramos unas características celulares muy próximas a la normalidad, salvo en un paciente con quemadura ocular que siguió presentando conjuntivalización del epitelio corneal y que recibiría posteriormente otro TL. Las células epiteliales presentaron un tamaño de unas 450 µm2. El citoplasma fue eosinófilo y la relación núcleo-citoplasma menor de 1:5. Los núcleos presentaron un tamaño muy próximo a la normalidad 100 µm2 y sin alteraciones nucleares significativas. Los mejores resultados los obtuvimos en pacientes con aniridia y con quemaduras oculares. En pacientes con SSJ y POC, las características celulares en la citología empeoraron a partir de los 12 meses
DISCUSIÓN
Tenemos que ser muy prudentes a la hora de generalizar los resultados obtenidos con esta técnica quirúrgica en los distintos procesos empleados ya que, si bien es cierto que todos ellos cursan con una deficiencia limbal, se trata de procesos de diversa etiopatogenia en los que no cabe esperar el mismo comportamiento y grado de recuperación del epitelio corneal (17-19).
Si comparamos estos resultados con estudios previos no publicados empleando únicamente TL, observamos como en pacientes en los que se recubrió el TL con MA la recuperación epitelial fue más rápida. Esto es particularmente llamativo en patologías con un importante componente inflamatorio como es el caso de SSJ, POC y quemaduras oculares. A pesar de esto, los pacientes con SSJ y PCO no son buenos candidatos a este tipo de transplante pues, a pesar del tratamiento inmunosupresor, el proceso inflamatorio crónico persiste después del TL + TMA y los efectos del TMA no duran más allá de 9 meses (20). El empleo de TMA añadido al TL fue especialmente útil en el caso de pacientes con quemaduras oculares y, sobre todo, con aniridia. En el caso de quemaduras oculares, la MA es particularmente útil en los estadios iniciales en los que la inflamación asociada es muy importante. Al igual que otros autores, nuestros resultados en pacientes con aniridia, después de 2 años, muestran un éxito mayor de esta técnica de cirugía combinada TL + TMA en pacientes con aniridia que en las otras enfermedades estudiadas (21).
La utilidad terapéutica de la MA deriva de sus propiedades mecánicas y, sobre todo, biológicas. El epitelio produce varios factores de crecimiento como el factor de crecimiento transformante, el factor de crecimiento epitelial y el factor de crecimiento de queratocitos (22). La membrana basal de la MA es muy similar en composición a la membrana basal de la córnea y contiene numerosos factores de crecimiento. Por otro lado, actúa como sustrato favoreciendo la migración y adhesión de las células epiteliales (23), facilita la proliferación de las células progenitoras del epitelio corneal y promueve su diferenciación (24,25). La matriz estromal presenta propiedades que reducen la formación del tejido de granulación y la cicatrización (26), favorece la supresión del factor de crecimiento transformante y de la activación de los queratocitos (27), disminuyendo la vascularización y la inflamación al contener inhibidores de las proteasas (28). Por otro lado, la membrana amniótica es muy rica en colágeno tipo IV y ácido hialurónico.
En los casos en los que el daño sobre el área limbal es importante y el número de células madre está muy reducido, el TMA por sí sólo no es suficiente para restaurar una correcta reepitelización corneal. En estos casos es preciso el aporte de células madre mediante el trasplante de limbo (29). La realización de un TMA sobre un trasplante de limbo mejora los resultados obtenidos sólo con la realización del trasplante de limbo ya que a las distintas propiedades ya conocidas del TMA añade una menor incidencia de rechazo del trasplante limbal en estos pacientes.
Por otro lado, en distintos trabajos hemos encontrado como el TMA favorece la regeneración del epitelio conjuntival y del estroma tanto corneal como conjuntival, incluso tras quemaduras graves. Por todo ello, consideramos que la combinación TL + TMA es una técnica muy efectiva para la reconstrucción de la superficie corneal en pacientes con deficiencia total de células madre epiteliales del limbo.
La membrana amniótica ha sido utilizada para cultivar células del epitelio corneal y conjuntival (30). La identificación, mantenimiento y expansión de células madre para posteriormente proceder a su trasplante, se está convirtiendo en una nueva estrategia para el tratamiento de muchas enfermedades que cursan con una deficiencia limbal. En estudios previos, hemos observado que la creación de un microambiente adecuado hace de la MA un excelente sustrato biológico para potenciar la proliferación de células madre procedentes de biopsias limbares.
En conclusión, mientras la práctica quirúrgica del transplante de células limbales cultivadas vaya proporcionando un mayor número de datos y se conozca su resultado a largo plazo, consideramos que la combinación TL + TMA se trata de la técnica quirúrgica más eficaz y segura para el tratamiento de las alteraciones corneales causadas por la deficiencia total de células madre epiteliales del limbo.
BIBLIOGRAFÍA
1. Davanger M, Evensen A. Role of the pericorneal papillary structure in renewal of corneal epithelium. Nature 1971; 229: 560-561. [ Links ]
2. Beebe DC, Masters BR. Cell lineage and the differentiation of corneal epithelial cells. Invest Ophthalmol Vis Sci 1996; 37: 1815-1825. [ Links ]
3. Kruse FE. Stem cells and corneal epithelial regeneration. Eye 1994; 8: 170-183. [ Links ]
4. Wolosin JM, Schutte M, Zieske JD, Budack MT. Changes in connexin43 in early ocular surface development. Curr Eye Res 2002; 24: 430-438. [ Links ]
5. Kozak I, Rosocha J, Hrbkova H, Juhas T. Imnmunofluorescence identification of limbal stem cells in a culture of donor corneas. Cesk Slov Oftalmol 2003; 59: 171-175. [ Links ]
6. Nghiem-Buffet MH, Gatinel D, Jacquot F, Chaine G, Hoang-Xuan T. Limbal stem cell deficiency following phototherapeutic keratectomy. Cornea 2003; 22: 482-484. [ Links ]
7. Tsai RJ, Tseng SC. Effect of stromal inflammation on the outcome of limbal transplantation for corneal surface reconstruction. Cornea 1995; 14: 439-449. [ Links ]
8. Espana EM, Grueterich M, Romano AC, Touhami A, Tseng SC. Idiopathic limbal stem cell deficiency. Ophthalmology 2002; 109: 2004-2010. [ Links ]
9. Kinoshita S, Adachi W, Sotozono C, Nnishida K, Yokoi N, Quantock AJ, et al. Characteristics of the human ocular surface epithelium. Prog Retin Eye Res 2001; 20: 639-673. [ Links ]
10. Dua HS, Saini JS, Azuara-Blanco A, Gupta P. Limbal stem cell deficiency: concept, aetiology, clinical presentation, diagnosis and management. Indian J Ophthalmol 2000; 48: 83-92. [ Links ]
11. Ti SE, Grueterich M, Espana EM, Touhami A, Anderson DF, Tseng SC. Correlation of long term phenotypic and clinical outcomes following limbal epithelial transplantation cultivated on amniotic membrane in rabbits. Br J Ophthalmol 2004; 88: 422-427. [ Links ]
12. Koizumi N, Inatomi T, Suzuki T, Sotomozo C, Kinoshita S. Cultivated corneal epithelial stem cell transplantation in ocular surface disorders. Ophthalmology 2001; 108: 1569-1574. [ Links ]
13. Pires RT, Chokshi A, Tseng SC. Amniotic membrane transplantation or conjunctival limbal autograft for limbal stem cell deficiency induced by 5-fluorouracil in glaucoma surgeries. Cornea 2000; 19: 284-287. [ Links ]
14. Kenyon KR, Tseng SC. Limbal autograft transplantation for ocular surface disorders. Ophthalmology 1989; 96: 709-722. [ Links ]
15. Rivas L, Oroza MA, Pérez-Esteban A, Murube-del-Castillo J. Topographical distribution of ocular surface cells by the use of impression cytology. Acta Ophthalmol (Copenh) 1991; 69: 371-376. [ Links ]
16. Murube J, Rivas L. Impression cytology on conjunctiva and cornea in dry eye patients establishes a correlation between squamous metaplasia and dry eye clinical severity. Eur J Ophthalmol 2003; 13: 115-127. [ Links ]
17. Tsubota K, Satake Y, Ohyama M, Toda I, Tacano Y, Ono M, et al. Surgical reconstruction of the ocular surface in advanced ocular cicatricial pemphigoid and Stevens-Johnson syndrome. Am J Ophthalmol 1996; 122: 38-52. [ Links ]
18. Rivas L, Murube J, Rivas A, Murube E. Estudio del ojo seco en pacientes con aniridia congénita, mediante citología de impresión. Arch Soc Esp Oftalmol 2003; 78: 615-622. [ Links ]
19. Reim M, Redbrake C, Schrage N. Heridas oculares químicas y térmicas. Tratamiento quirúrgico y médico basado en hallazgos clínicos y patofisiológicos. Arch Soc Esp Oftalmol 2001; 76: 79-124. [ Links ]
20. Koizumi N, Inatomi T, Suzuki T, Sotozono C, Kinoshita S. Cultivated corneal epithelial transplantation for ocular surface reconstruction in acute phase Stevens-Johnson syndrome. Arch Ophthalmol 2001; 119: 298-300. [ Links ]
21. Henderson TR, Findlay I, Matthews PL, Noble BA. Identifying the origin of single corneal cells by DNA fingerprinting: part II- -application to limbal allografting. Cornea 2001; 20: 404-407. [ Links ]
22. Koizumi NJ, Inatomi TJ, Sotozono CJ, Fullwood NJ, Quantock AJ, Kinoshita S. Growth factor mRNA and protein in preserved human amniotic membrane. Curr Eye Res 2000; 20: 173-177. [ Links ]
23. rueterich M, Espana E, Tseng SC. Connexin 43 expression and proliferation of human limbal epithelium on intact and denuded amniotic membrane. Invest Ophthalmol Vis Sci 2002; 43: 63-71. [ Links ]
24. Kurpakus MA, Stock EL, Jone JC. The role of the basement membrane in differential expression of keratin proteins in epithelial cells. Dev Biol 1992; 150: 243-255. [ Links ]
25. Boudreau N, Sympson CJ, Werb Z, Bissell MJ. Suppression of ICE and apoptosis in mammary epithelial cells by extracellular matrix. Science 1995; 267: 891-893. [ Links ]
26. Kim JC, Tseng SC. Transplantation of preserved human amniotic membrane for surface reconstruction in severely damaged rabbit corneas. Cornea 1995; 14: 473-484. [ Links ]
27. Tseng SC, Li DQ, Ma X. Suppression of transforming growth factor-beta isoforms, TGF-beta receptor type II, and myofibroblasts differentiation in cultured human corneal and limbal fibroblasts by amnioctic membrane matrix. J Cell Physiol 1999; 179: 325-335. [ Links ]
28. Muraine M, Descargues G, Franck O, Villeroy F, Toubeau D, Menguy E, et al. Amniotic membrane graft in ocular surface disease. Prospective study with 31 cases. J Fr Ophtalmol 2001; 24: 798-812. [ Links ]
29. Tseng SC, Prabhasawat P, Barton K, Gray T, Meller D. Amniotic membrane transplantation with or without limbal allografts for corneal surface reconstruction in patients with limbal stem cell deficiency. Arch Ophthalmol 1998; 116: 431-441. [ Links ]
30. Meller D, Dabul V, Tseng SC. Expansion of conjunctival epithelial progenitor cells on amniotic membrane. Exp Eye Res 2002; 74: 537-545. [ Links ]














